Zuletzt aktualisiert am 19. März 2020 um 21:01
Die Hauterkrankung Neurodermitis (atopisches Ekzem) betrifft in Deutschland etwa fünf Millionen Menschen. Sie ist damit fast so verbreitet wie Typ 2 Diabetes. Aber was ist Neurodermitis genau? Erhalten Sie hier einen ersten Überblick über eine chronische Problemerkrankung.
Was ist Neurodermitis? Was ist ein atopisches Ekzem?
Neurodermitis wird im medizinischen Fachjargon als atopisches Ekzem bezeichnet. Das wissen nur die wenigsten, aber tatsächlich verbirgt sich dahinter Neurodermitis.
Es ist eine chronisch-entzündliche, allergisch bedingte Hauterkrankung. Dabei ist die Haut extrem gereizt, entzündet, gerötet und mit teils nässenden Ekzemen und Pusteln übersät. Hinzu kommt ein starker Juckreiz. Die Auswirkungen auf die Lebensqualität für die Betroffenen ist entsprechend hoch.
Ekzeme sind tatsächlich eine Gruppe von Hauterkrankungen, zu der neben Neurodermitis noch die Kontaktallergie und die toxische Kontaktallergie zählen. Ihnen allen ist gemein, dass es sich um allergisch bedingte, chronisch entzündliche Hautprobleme handelt. Jedoch sind die Ursachen immer ein wenig anders.
Bei Neurodermitis sind die Ursachen und Auslöser etwas weitreichender und verschiedener als bei den Kontaktallergien. Einen ausführlichen Überblick darüber bekommen Sie im Übersichtsartikel über Neurodermitis.
Wie entsteht Neurodermitis?
Nun kümmern wir uns nicht um die tatsächlichen Neurodermitis Ursachen, sondern darum, was in der Haut passiert, wenn Neurodermitis entsteht. Es ist eine chronisch-entzündliche Erkrankung, Allergien spielen eine wichtige Rolle. Aber gehen wir einmal mit der Lupe über die Haut.
Die oberste Hautschicht ist die Epidermis. Sie ist der ultimative Schutzwall unseres Körpers. Sie wird abgedeckt von der Hornschicht, die aus toten Hautzellen bestehen und durch ein Protein namens Filaggrin quer vernetzt und somit verstärkt wurden.
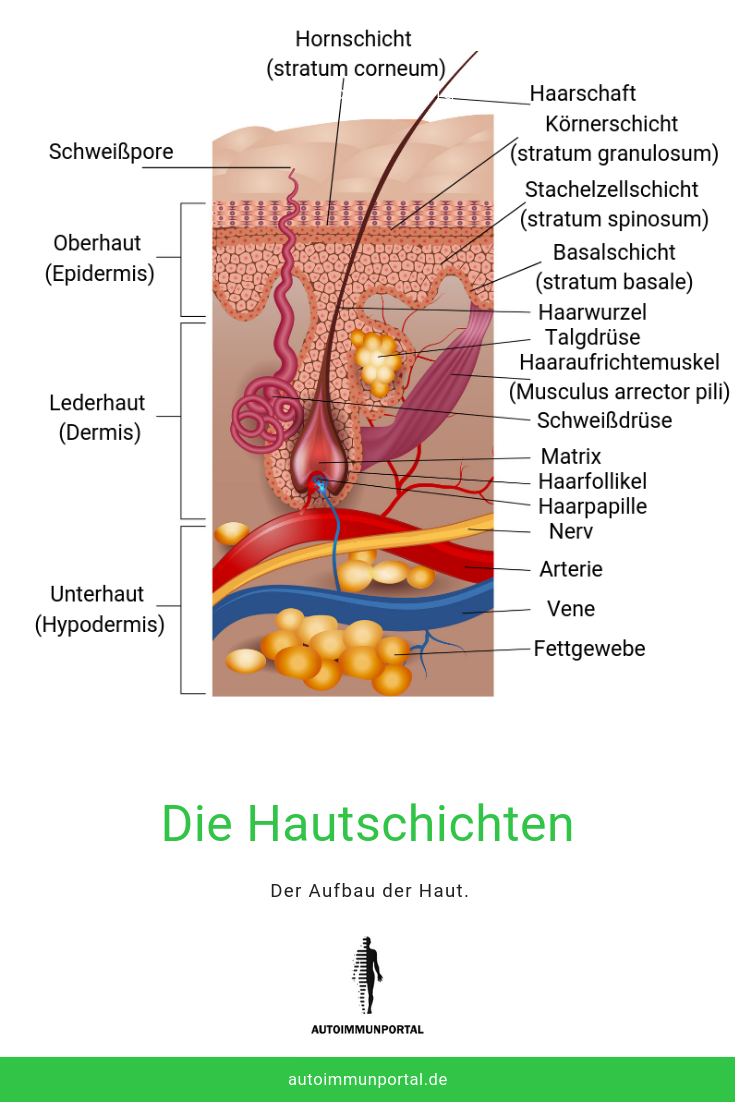
Bekannt ist, dass bei Neurodermitis diese Hornschicht zu dünn und nicht genug quer vernetzt ist. Sie bietet daher nicht so viel Schutz wie bei einem gesunden Menschen. Dieser Faktor spielt bei den meisten Neurodermitis Betroffenen eine Rolle.
Dadurch wird die Haut anfälliger für Reize von außen (Reizstoffe, Allergene, Krankheitserreger, Temperaturschwankungen) oder von innen (Entgiftungsprodukte des Körpers, besonders der Leber).
Zusätzlich wird bei den meisten Neurodermitis-Betroffenen beobachtet, dass sie einen Mangel an Antioxidantien in den Hautschichten aufweisen und anfälliger für Entzündungen sind. Ebenso liegt bei ihnen eine Störung des Fettstoffwechsels und des Fetttransports vor, weswegen sie über einen Mangel an essenziellen Fettsäuren in der Hornschicht verfügen. Diese haben genau wie Antioxidantien die Funktion, die Hornschicht geschmeidig zu halten, aber auch widerstandsfähig gegenüber äußeren Reizen und Entzündungen.
Kommen eine dünne und anfällige Hornschicht, ein Mangel an Antioxidantien und ein Mangel an essenziellen Fettsäuren zusammen und liegt eine Infektion auf der Haut vor, dann passiert es: Die Haut entzündet sich, ist anfällig, infiziert, sie juckt. Neurodermitis entsteht.
Wie erkenne ich Neurodermitis?
Tatsächlich lässt sich Neurodermitis rein optisch nicht so leicht von anderen Hauterkrankungen abgrenzen. Das äußere Erscheinungsbild etwa zu Psoriasis oder Kontaktallergie ist fast schon fließend. Ärzte wissen darüber weitaus mehr.
Neurodermitis ist die häufigste chronisch-entzündliche Hauterkrankung. Der große Unterschied zu anderen Hauterkrankungen ist, dass sie bereits in jungen Jahren auftritt.
Bei 60 % der Betroffenen treten die Symptome bereits im ersten Lebensjahr auf. Bei 90 % der Betroffenen bis zum fünften Lebensjahr. Autoimmunerkrankungen verhalten sich anders. Hier sind überwiegend (80 %) Frauen betroffen und das im mittleren Alter von 20-30 Jahren. Im Fall von Neurodermitis sind es vor allem die Kinder, die leiden müssen.
Sie erkennen Neurodermitis durch die charakteristischen Hautsymptome:
- Rote, juckende, raue und entzündete Haut
- Milchschorf am Kopf und auf der Kopfhaut
- Verstärkte Lidfalte
- Deutliche Linienbildung an der Handinnenfläche
- Anfälligkeit für chemische Reizstoffe und manche Nahrungsmittel
Diese wenigen Symptome sind charakteristisch und übersichtlich. Zudem treten die Hautsymptome entsprechend dem Alter der Betroffenen an bestimmten Hautstellen auf.

Wer diagnostiziert Neurodermitis?
Im Grunde weiß jeder Hautarzt genau über Neurodermitis Bescheid. Was auch daran liegt, dass es die häufigste Hauterkrankung überhaupt ist – neben Akne. Heilpraktiker und funktionelle Mediziner wissen jedoch auch gut über Neurodermitis Bescheid. Sie bieten häufig sogar bessere Behandlungsmöglichkeiten an als Schulmediziner.
Bei der Diagnose wird der Arzt zuerst feststellen, ob eine Atopie (eine Überempfindlichkeit der Haut) vorliegt. Das macht er an verschiedenen Stellen am Körper aus und testet die Haut mit einem Holzspachtel auf Überempfindlichkeit.
Anschließend wird er bestimmen, ob Neurodermitis vorliegt oder eine andere chronisch-entzündliche Hauterkrankung. Charakteristisch dafür sind folgende Faktoren:
- Übliche Hautsymptome an entsprechenden Körperstellen, dem Alter entsprechend
- Familiäre Häufung der Erkrankung
- Auftritt bereits in jungen Jahren
- Schubweiser Verlauf
- Stark positive allergische Reaktionen beim Pricktest und bei der Messung von IgE-Antikörpern im Blut
Nach diesem Punkt wird der Arzt mit Sicherheit wissen, ob Neurodermitis vorliegt. Wenn Sie den genauen Strukturplan und die Vorgehensweise des Arztes erfahren möchten, dann finden Sie im ausführlichen Artikel über Neurodermitis mehr Informationen darüber.
Wie wird Neurodermitis behandelt?
Die Schulmedizin (Hautärzte) hält hier je nach Schweregrad der Erkrankung verschiedene Möglichkeiten bereit, um mit Neurodermitis umzugehen. Den Betroffenen soll möglichst schnell eine gute Linderung verschafft werden.
Heilpraktiker und funktionelle Mediziner wissen jedoch auch sehr gut Bescheid, wie man Neurodermitis behandelt. Häufig kennen sie sich sogar besser über Ernährung, Nährstofftherapie und Ursachenbeseitigung der Erkrankung aus als Schulmediziner und sind längerfristig eine gute Ergänzung.
Je schwerer die Erkrankung, desto schwerer die Geschütze, die bei der Behandlung auch aufgefahren werden. So sind es bei leichter bis mittlerer Neurodermitis besonders Kortisonsalben (Hydrocortison, Fenihydrocort), die auf betroffene Hautstellen aufgetragen werden, sowie Antihistaminika wie Fenistil und Calcineurin-Inhibitoren.
Bei schwerer Neurodermitis werden zunehmend Immunsuppressiva (als Beispiel Ciclosporin) eingesetzt. Sie unterdrücken das Immunsystem und die Entzündungsreaktion werden so von innen gelindert.
Ergänzend dazu sollen Faktoren der Ernährung bei Neurodermitis und Lebensführung angepasst werden, um die Erkrankung möglichst weit zu lindern:
- Meidung von Allergenen und Reizstoffen
- UV-Therapie: UV-A 311 nm, UV-B1 50 J/cm2
- Möglichst gute Schulung der Patienten
- Viel Zeit in der Natur
- Stressreduktion im Alltag
- Basistherapie für die Haut (kurierhaltige Cremes, 5-10 %)
- Behandlung der Infektionen mittels Antiseptika, Antibiotika, silberbeschichtete Wäsche (Silber wirkt antibakteriell)
- Hyposensibilisierung (bei gleichzeitiger Rhinitis das heißt Schwellung der Nasenmuscheln)
Zusammen mit der Basistherapie (Cortison und Antihistaminika) ist alleine dadurch eine Besserung der Erkrankung und der Symptome zu erwarten.
Längerfristig ist es jedoch so, dass die Schulmedizin keine Heilung gegen die Erkrankung bereithält. Sie versucht lediglich, die Symptome möglichst so lange zu unterdrücken, dass die Erkrankung von alleine abheilt. Was auch richtig ist, denn die meisten Betroffenen werden symptomfrei, wenn sie in die Pubertät kommen und sich die Hormone im Körper umstellen.
Es gibt jedoch einige Ursachen, gegen die man durchaus etwas unternehmen kann. Die schulmedizinische Behandlung ist effektiv und sinnvoll, um den Betroffenen möglichst schnell zu helfen.
Jede Erkrankung hat jedoch auch Ursachen, die behandelt werden können. Schulmedizin sieht die Beseitigung der Neurodermitis Ursachen nicht vor. Hilfreich ist nicht, chronische Erkrankungen nur an den Symptomen zu behandeln und zu warten, dass sie von allein verschwinden.
Das ist für Betroffene einfach auf Dauer nicht tragbar. Erfahren Sie daher im Folgenden, was bei Neurodermitis zusätzlich hilft.
Was hilft gegen Neurodermitis?
Neben der oben genannten Basisbehandlung gibt es Faktoren der Ernährung, Lebensführung und Hausmittel, die zusätzlich helfen Linderung zu verschaffen. Gleichzeitig gehen auch diese die Ursachen der Erkrankung Neurodermitis an.
Zu Hausmittel und Salben gegen Neurodermitis finden Sie gleich einen eigenen Abschnitt.
Zunächst ist es wichtig, alle Reizstoffe aus der direkten Umgebung und dem Haushalt der Betroffenen zu entfernen. Fast alle Neurodermitis-Betroffenen reagieren überempfindlich oder allergisch auf gewisse chemische Zusatzstoffe in Kosmetika und Waschprodukten.
Die üblichen Verdächtigen sind Konservierungsstoffe, Duftstoffe und Sodium Laureth Sulfat (SLS), dem Hauptinhaltsstoff von Seife, Shampoo und Duschgel.
Kosmetik und Haushalt – Tipps gegen Neurodermitis
Der erste Schritt sollte also auch sein, alle Produkte aus dem Haushalt zu entfernen, die die genannten Stoffe enthalten. Stellen Sie besser komplett auf Naturkosmetik und Hausmittel um:
- Waschen Sie Ihre Hände nur noch mit Kernseife oder Olivenölseife ohne Zusätze.
- Verwenden Sie als Ersatz für Shampoo, Duschgele oder Rasiergel das 18-in-1 Naturseifeprodukt von Dr. Bronner. Dieses Produkt verwendet Wirkstoffe auf Zucker- und Kokosölbasis und zugelassener Naturkosmetik.
- Für Waschmittel, Spülmittel und Putzmittel im Haushalt können Sie das genannte Produkt ebenfalls verwenden. Ansonsten funktionieren auch Waschnüsse für Wäsche, Essigreiniger zum Spülen und Essigreiniger oder Natron zum Putzen im Haushalt.
Die Zahlen der Neurodermitis-Fälle haben sich in den letzten 100 Jahren verfünffacht. Etwa in diesem Zeitraum ist die Chemieindustrie in Deutschland auch groß geworden und hat die Kosmetikindustrie maßgeblich beeinflusst. Neurodermitis ist eine allergische Erkrankung. In Kosmetik- und Waschmittelprodukten liegen Auslöser der Erkrankung, die Sie vermeiden können. Ausführlichere Informationen dazu finden Sie hier: Was hilft gegen Neurodermitis?
Ernährung bei Neurodermitis – Empfehlungen und Ratschläge
Zur Behandlung allergischer Erkrankungen gehört auch die Vermeidung von allergenen Lebensmitteln. Es ist dazu wichtig, alle jene Nahrungsmittel aus der Ernährung zu streichen, auf die Betroffene reagieren.
- Ein Ernährungstagebuch kann hier wahre Wunder vollbringen.
- Zudem wichtig ist, dass Sie auf Qualität achten und, dass Obst und Gemüse den Großteil der Ernährung ausmachen. Sie sollten regional, saisonal und möglichst frisch auf den Teller kommen.
- Tierische Produkte wie Fleisch und Fisch sind auch in Ordnung und sogar sehr gesund. Sie sollten jedoch aus Wildfang (Fisch) oder aus artgerechter Haltung (Biofleisch) kommen.
- Das Essen sollte immer so bekömmlich wie möglich zubereitet werden. Kochen sollte die wichtigste Zubereitungsart sein, braten wird meist nicht gut vertragen.
- Eine empfohlene Ernährungsform bei Neurodermitis ist das Paleo-Autoimmunprotokoll. Sie ist eine spezielle Form der Paleo-Ernährung, die Sie vielleicht als Steinzeiternährung kennen. Durch diese Ernährungsform werden alle Allergene und Reizstoffe aus der Ernährung der Betroffenen gestrichen. Nährstoffe und Entzündungslinderung stehen im Vordergrund.
Wir empfehlen folgende Nahrungsmittel. Diese Nahrungsmittel sollten Hauptbestandteil der Ernährung von Neurodermitis-Betroffenen sein:
Fisch, Biofleisch, Obst, Beeren, Gemüse, ungemahlene Samen, gekochtes und glutenfreies Getreide in ganzen Körnern, Kokosöl, Olivenöl, Grüntee, gefiltertes Leitungswasser, Kräutertee, fermentiertes Gemüse, Vitamin-D-Kapseln, probiotische Kapseln.
Das soll Ihnen einen ersten Überblick bieten. Weitere Informationen dazu finden Sie im Beitrag über Ernährung bei Neurodermitis. Dort finden Sie außerdem hilfreiche Informationen zu gewissen Nährstoffen, zur Praxistauglichkeit und Nahrungsmitteln, die Sie meiden sollten.
Gibt es Hausmittel und Salben gegen Neurodermitis? – Alternativen im Überblick
Es ist wichtig, Reizstoffe und Allergene zu meiden. Da die Haut sehr gereizt und entzündet ist, benötigen Sie außerdem gute Alternativen.
Es gibt Studien, die zeigen, dass Salben und Cremes mit bestimmten Inhaltsstoffen genauso gut wirken wie Cortisonsalben. Cortisonsalben sollten Sie auf Dauer eher meiden, da sie mit zahlreichen Nebenwirkungen verbunden sind, Sie unterdrücken außerdem die Symptome nur oberflächlich.
Die nun genannten Cremes und Salben wirken längerfristig, spenden der Haut wieder Feuchtigkeit und lindern Entzündungen effektiv.
Kräuterpasten
Zusammen mit einer Naturkosmetikerin oder in Eigenregie können Sie aus den folgenden Kräutern eine Paste herstellen und als Umschlag auf betroffene Hautstellen auftragen:
- Ballonrebenkraut
- Eichenrindenextrakt
- Kamilleblüten
- Schwarzer Tee
- Aloe Vera Gel
- Zinnkraut
- Stiefmütterchenkraut
- Süßholz-Extrakt
Testen Sie diese Kräuter – jeder Mensch reagiert unterschiedlich gut darauf. Hier liegt es an Ihnen, auszuprobieren!
Cremes gegen Neurodermitis selber herstellen (lassen)
Grundsätzlich sind feuchtigkeitsspendende Cremes mit Urea (5-10 %) eine gute Basis, es folgen jedoch drei Rezepte, die deutlich besser wirken und zudem wertvolle Nährstoffe für die Haut bereithalten.
Liposomale Creme aus der Apotheke
Fragen Sie in der nächsten Apotheke nach, ob diese liposomale Cremes auf Anfrage herstellt. Liposomale Formulierungen haben den Vorteil, Wirkstoffe deutlich besser und effektiver in die Haut transportieren zu können. Bei Vitamin B12 ist die Wirksamkeit sogar und das 17-fache gesteigert. Lassen Sie sich mit nichts anderem abspeisen. Liposomale Cremes sollten hier die erste Wahl sein.
Folgende Inhaltsstoffe sollten enthalten sein:
- Phosphatidylcholin (als Basis)
- Laurinsäure (aus Kokosöl)
- Vitamin B5 (5 % in der endgültigen Formulierung)
- Vitamin B12 und alle anderen B-Vitaminen hoher Dosierung
- Vitamin E
- Curcumin
Anti-Neurodermitis-Creme zum Selbermachen
Die liposomale Creme sollte Ihre erste Wahl sein. Sie können aber auch eine ähnliche zu Hause herstellen – nicht ganz so effektiv, aber deutlich besser als übliche Feuchtigkeitscremes:
Zutaten: Kokosöl, Vitamin E-Tropfen, Vitamin B-Komplex hochdosiert, Curcumin
Vorgehensweise: Schmelzen Sie 200 ml Kokosöl, geben 5-10 ml Vitamin E, 10 aufgebrochene Kapseln Vitamin B-Komplex und 10 Kapseln Curcumin hinein. Mischen Sie das Ganze, lassen es aushärten und geben es auf betroffene Hautstellen.
Feuchtigkeitscreme:
Mischen Sie 100 ml Jojobaöl, 100 ml Nachtkerzenöl und 10 ml Vitamin E-Öl. Geben Sie dies auf betroffene Hautstellen.
Diese drei Cremes beziehungsweise drei Möglichkeiten bieten enorme Chancen für Betroffene und meist bessere Linderung als herkömmliche Feuchtigkeitscreme. Und laut Studien sind sie ebenso effektiv wie Cortisonsalbe.
Es gilt jedoch, auszuprobieren und zu testen, was Betroffene am besten vertragen und was die besten Wirkungen erzielt.
Weitere und ausführliche Informationen dazu finden Sie im Übersichtsartikel Neurodermitis. Wir hoffen, Ihnen damit bereits geholfen zu haben.
Fazit – Neurodermitis ist eine chronisch entzündliche, allergisch bedingte Hauterkrankung
Von Neurodermitis sind in Deutschland etwa fünf Millionen Menschen betroffen. Es handelt sich um eine chronisch-entzündliche, allergisch bedingte Hauterkrankung.
Die Krankheit kommt wahrscheinlich durch eine zu dünne Hornschicht, ein Mangel an essenziellen Fettsäuren und ein Mangel an Antioxidantien in der Haut zustande. Dadurch wird die Hornschicht durchlässig und rissig. Infektionen können sich ausbreiten und Entzündungen entstehen.
Die Folge ist eine stark gereizte, gerötete, entzündete, juckende, oft nässende, mit Ekzemen und Pusteln übersäte Haut. Für Betroffene der blanke Horror.
Die meisten Betroffenen sind Kinder und Babys, die noch nicht die Zusammenhänge von der Haut mit Allergenen und der Ernährung verstehen. Sie reagieren auf das Jucken mit Kratzen. Das Kratzen macht die Sache jedoch meistens noch schlimmer, da sich die Infektionen so ausbreiten und vertiefen können.
Im heutigen Beitrag haben Sie bereits erste wertvolle Informationen zu den Symptomen, Diagnose, Behandlung und Ernährung bei Neurodermitis erhalten. Weitere Artikel zum Thema Neurodermitis, finden Sie hier:
[su_posts template=“templates/list-loop.php“ tax_term=“213″ order=“desc“ orderby=“rand“]
[su_spoiler title=“Quellenverzeichnis“]
- Akdis C. A.; Akdis M.; Bieber T.; Bindslev‐Jensen C.; Boguniewicz M.; Eigenmann P. et al. (2006): Diagnosis and treatment of atopic dermatitis in children and adults: European Academy of Allergology and Clinical Immunology/American Academy of Allergy, Asthma and Immunology/PRACTALL Consensus Report. In: Allergy 61 (8), S. 969–987. DOI: 10.1111/j.1398-9995.2006.01153.x.
- Andreassi, M.; Forleo, P.; Di Lorio, A.; Masci, S.; Abate, G.; Amerio, P. (1997): Efficacy of gamma-linolenic acid in the treatment of patients with atopic dermatitis. In: J Int Med Res 25 (5), S. 266–274. DOI: 10.1177/030006059702500504.
- Breuer K.; Kapp A.; Werfel T. (2008): Bacterial infections and atopic dermatitis. In: Allergy 56 (11), S. 1034–1041. DOI: 10.1034/j.1398-9995.2001.00146.x.
- Lodén, M.; Andersson, A-C; Lindberg, M. (1999): The effect of two urea-containing creams on dry, eczematous skin in atopic patients. II. Adverse effects. In: Journal of Dermatological Treatment 10 (3), S. 171–175. DOI: 10.3109/09546639909056024.
- Nosrati, Adi; Afifi, Ladan; Danesh, Melissa J.; Lee, Kristina; Di Yan; Beroukhim, Kourosh et al. (2017): Dietary modifications in atopic dermatitis: patient-reported outcomes. In: The Journal of dermatological treatment 28 (6), S. 523–538. DOI: 10.1080/09546634.2016.1278071.
- Nagelkerken, Lex; Verzaal, Perry; Lagerweij, Tonny; Persoon-Deen, Carla; Berbee, Jimmy F. P.; Prens, Errol P. et al. (2008): Development of atopic dermatitis in mice transgenic for human apolipoprotein C1. In: The Journal of investigative dermatology 128 (5), S. 1165–1172. DOI: 10.1038/sj.jid.5701182.
- Weiss, Scott T. (2002): Eat dirt–the hygiene hypothesis and allergic diseases. In: The New England journal of medicine 347 (12), S. 930–931. DOI: 10.1056/NEJMe020092.
- Worth, Allison; Sheikh, Aziz (2010): Food allergy and atopic eczema. In: Current opinion in allergy and clinical immunology 10 (3), S. 226–230. DOI: 10.1097/ACI.0b013e3283387fae.
- Thestrup‐Pedersen K. (2002): Treatment principles of atopic dermatitis. In: Journal of the European Academy of Dermatology and Venereology 16 (1), S. 1–9. DOI: 10.1046/j.1468-3083.2002.00349.x.
- Jung, Suk Hyun; Cho, Young Sik; Jun, Sung Soo; Koo, Ja Seong; Cheon, Hyae Gyeong; Shin, Byung Cheol (2011): Topical application of liposomal cobalamin hydrogel for atopic dermatitis therapy. In: Die Pharmazie 66 (6), S. 430–435.
- Nistico, S. P.; Del Duca, E.; Tamburi, F.; Pignataro, E.; Carvalho, N. de; Farnetani, F.; Pellacani, G. (2017): Superiority of a vitamin B12-barrier cream compared with standard glycerol-petrolatum-based emollient cream in the treatment of atopic dermatitis: A randomized, left-to-right comparative trial. In: Dermatologic therapy 30 (5). DOI: 10.1111/dth.12523.
- Stettler, Hans; Kurka, Peter; Kandzora, Johannes; Pavel, Viktoria; Breuer, Marion; Macura-Biegun, Anna (2017): A new topical panthenol-containing emollient for maintenance treatment of childhood atopic dermatitis: results from a multicenter prospective study. In: The Journal of dermatological treatment 28 (8), S. 774–779. DOI: 10.1080/09546634.2017.1328938.
- Udompataikul, Montree; Limpa-o-vart, Dipenn (2012): Comparative trial of 5% dexpanthenol in water-in-oil formulation with 1% hydrocortisone ointment in the treatment of childhood atopic dermatitis: a pilot study. In: Journal of drugs in dermatology : JDD 11 (3), S. 366–374.
- Tsoureli-Nikita E1, Hercogova J, Lotti T, Menchini G. (2002): Evaluation of dietary intake of vitamin E in the treatment of atopic dermatitis: a study of the clinical course and evaluation of the immunoglobulin E serum levels. Int J Dermatol. 2002 Mar;41(3):146-50.
[/su_spoiler]











